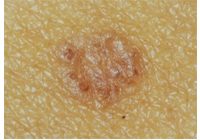
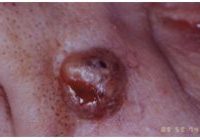
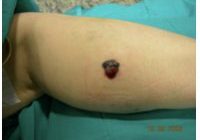
Tumori Cutanei
La Cute
La pelle, o cute, è un tessuto continuo, appartenente all’apparato tegumentario. E’ composta da tre strati principali che, dall’esterno verso l’interno, assumono il nome di: epidermide, derma e ipoderma (o strato sottocutaneo).
Il corpo umano ha una superficie compresa tra 1,5 e 2 m2 circa. Considerando uno spessore medio degli strati superficiali di 2-3 mm, il peso totale della pelle è valutabile nell’ordine di 10 Kg. Ciò implica che, dopo la muscolatura scheletrica, la cute è uno dei maggiori organi per estensione e peso (15% del peso corporeo).
L’epidermide è a sua volta formata da plurime file di cellule: la cellula principale nell’epidermide è il cheratinocita o cellula epiteliale. Tra i cheratinociti, nello strato più basso dell’epidermide, sono situati i melanociti, che hanno il compito di produrre melanina, pigmento naturale (presente anche nei capelli e in alcune parti dell’occhio) che protegge dagli effetti dannosi dei raggi solari. In condizioni normali i melanociti possono dar luogo ad agglomerati scuri visibili sulla superficie della pelle noti come nei (nevi è il termine medico).

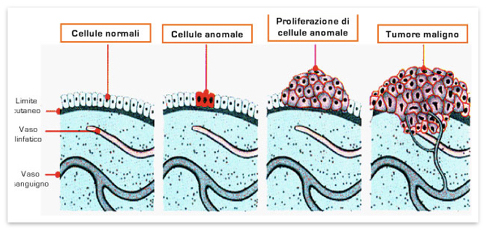
Tumori cutanei: La Cancerogenesi
I tumori della pelle più frequenti
clicca sulle immagini sotto per avere una descrizione più completa dei differenti tumori
Tumori Cutanei: Fattori di rischio
Fattori di rischio Endogeni
- Numero di nevi >50
- Presenza si nevi atipici
- Fototipo I o II sec. Fitzpatrick
- Familiarità (parenti di primo grado)
Fattori di rischi Esogeni
- Esposizione UV
Tumori Cutanei: La Prevenzione

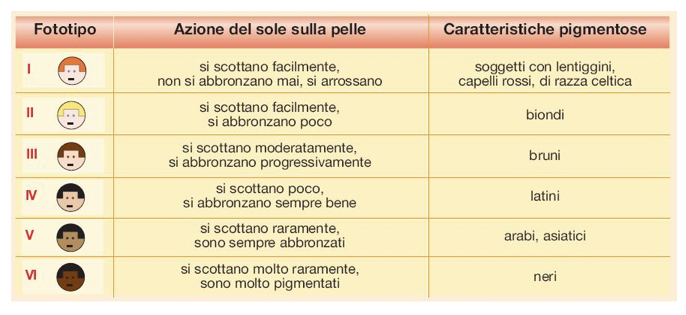
FOTOTIPO
Gli individui di razza caucasica hanno 20 volte di più possibilità di sviluppare il melanoma che gli afroamericani.
Tuttavia, è importante sottolineare che se i caucasici sono più a rischio, il melanoma interessa indistintamente tutte i tipi di razza.

Familiarità
Circa il 5-10% delle persone affette da melanoma hanno una storia familiare di melanoma
Avere un numero considerevole di parenti di primo grado (genitori, fratelli e sorelle o figli) affetti da melanoma aumenta il rischio di sviluppare tale patologia da 30 a 70 volte.
Almeno il 5% di tutte le persone che hanno avuto un melanoma, ne svilupperanno un altro nuovo indipendente dal primo.
I geni noti implicati nella patogenesi del melanoma son il gene CDKN2A e il gene CDK4

Esposizione solare
Una frequente ed intensa esposizione ai raggi ultravioletti, sia derivanti dal sole che dai centri estetici, è il maggior fattore di rischio ambientale per lo sviluppo del melanoma.
Persone che hanno pelle chiara, che si scottano facilmente o con lentiggini, hanno bisogno di particolare attenzione quando esposti alla luce solare.
L’esposizione intermittente ad una intensa luce solare è associata alla comparsa di casi di melanoma in maniera molto più evidente che l’esposizione giornaliera continua alla luce solare.

La Prevenzione: Il Sole
I raggi UV riescono a penetrare nella cute e raggiungere il derma e possono arrivare a danneggiare il DNA delle cellule. Nella maggior parte dei casi questi danni vengono riparati, oppure portano alla morte delle cellule stesse.
A volte, però, possono trasformare qualche cellula in senso canceroso.
In più, a lungo andare, il sole causa la degenerazione della elastina e del collagene, le due proteine che danno sostegno ed elasticità alla pelle.
Rughe, pieghe d’espressione più visibili, solchi sono causate anche dalla mancanza di collagene indotta dal sole.


I filtri chimici contenuti nelle creme solari sono in grado di assorbire i raggi del sole in modo che non riescano ad arrivare negli strati più bassi della pelle e provocare danni, mentre i filtri fisici agiscono creando una sottile membrana sulla pelle che riflette i raggi del sole.
Alcuni filtri chimici forniscono una protezione contro i raggi UVB del sole, mentre altri la protezione sia contro i raggi UVB e UVA. I filtri solari fisici proteggono sia contro i raggi UVA e UVB (filtri solari ad ampio spettro)
Convenzionalmente, il metodo di misura della protezione delle creme solari è l’SPF (Sun Protection Factor). Il fattore di protezione solare (SPF) misura la forza del filtro di sole. L’SPF adatto a ciascuna persona dipende dal fototipo cutaneo. Indicativamente, una crema con SPF 15 assorbe il 92 % delle radiazioni UVB e una crema con SPF 40 ne assorbe il 97.5%.
L’uso delle creme solari protettive ad elevato potere schermante e, comunque, adatte al proprio foto-tipo può ridurre il rischio di melanoma prevenendo le scottature; ciò nondimeno, le persone devono sapere che le creme solari protettive proteggono la pelle per periodi limitati di esposizione al sole e che le applicazioni delle stesse devono essere ripetute.

Lampade e Lettini Solari

Studi internazionali hanno dimostrato un aumento del 75% del rischio di sviluppare melanoma in coloro che sono stati esposti alle radiazioni UV da abbronzatura artificiale prima di raggiungere l’età di 35 anni.
L’uso di letti solari per individui con un età compresa tra i 18 e i 39 anni ha aumentato il loro rischio di sviluppare il melanoma per una media del 41 %.
Coloro che usano letti solari prima dei 20 anni di età che hanno avuto un totale di 10 sessioni di letto solare nell’arco dell’intera vita hanno il doppio di probabilità di sviluppare il melanoma
Tumori cutanei: La Prevenzione
Siete un soggetto a rischio di melanoma?
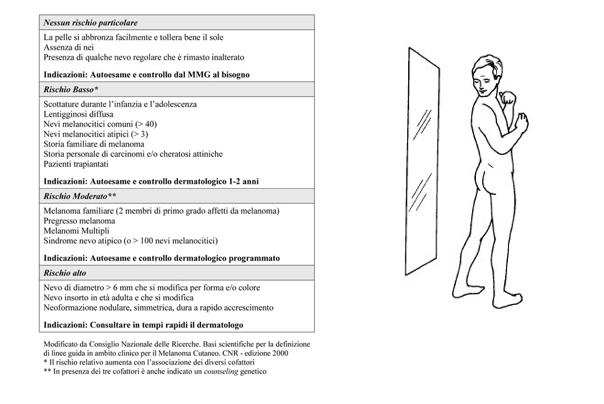
Campagne educazionali
- regola dell’ABCDE
- eseguire con metodo e regolarità l’autoesame
- consultare il medico per le lesioni sospette

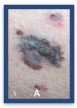
A
Asimmetria nella forma (un neo benigno è generalmente circolare o comunque tondeggiante, un melanoma è più irregolare)

B
Bordi irregolari e indistinti

C
Colore variabile (ovvero con sfumature diverse all’interno del neo stesso)

D
Dimensioni in passato venivano considerati a rischio i nevi sopra i 6 mm di diametro. Questa caratteristica è attualmente superata: la diagnosi precoce ha reso frequente il riscontro di melanomi anche di piccolissime dimensioni
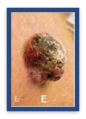
E
Evoluzione quando, nell’arco di poche settimane o mesi si verificano modificazioni nella forma, nel colore, nelle dimensioni del nevo, quando la lesione cutanea diviene rilevata e palpabile (cioè passandovi sopra il polpastrello si può apprezzare al tatto un rilievo rispetto alla superficie cutanea), oppure quando sanguina spontaneamente
E’ stato dimostrato che I medici, in particolare i dermatologi, identificano il melanoma ad uno stadio più precoce rispetto ai pazienti stessi, ai coniugi, ai familiari o agli amici. Infatti, i melanomi identificati durante visite specialistiche presentano uno spessore di Breslow più basso rispetto a quelli diagnosticati in altre occasioni
L’avvento della dermoscopia nella pratica clinica dermatologica ha migliorato l’approccio diagnostico del melanoma, ha permesso la riduzione del tasso di biopsie “inutili” e facilitato la diagnostica differenziale delle lesioni melanocitarie e non melanocitarie
La dermoscopia non può essere considerata un esame di secondo livello: risultati recenti sottolineano l’importanza della stretta correlazione tra l’esame clinico (ad occhio nudo) e la dermoscopia.
Prevenzione secondaria con campagne educative per la diagnosi precoce
Una corretta gestione dei pazienti con uno o più fattori di rischio prevede:
- Controllo periodico dei nevi (almeno una volta l’anno) presso un ambulatorio specializzato provvisto di microscopio ad epiluminescenza o dermatoscopio computerizzato che consenta la memorizzazione delle lesioni a rischio ed eventuale esame comparativo successivo.
- Follow-up delle lesioni a rischio con visite specialistiche ad intervalli di tre/sei mesi per studiare l’evoluzione della lesione
- Intervento chirurgico in anestesia locale per i casi fortemente sospetti, eseguito in centri specializzati, per consentire una corretta diagnosi istopatologica.
Prevenzione e diagnosi precoce
L’identificazione precoce del melanoma è facilitata dal fatto che, trattandosi di una malattia cutanea, è frequentemente esposta alla vista del paziente stesso e delle altre persone.
Una capillare campagna d’informazione attraverso i mezzi di massa e l’educazione sanitaria scolastica potrebbero consentire nel tempo, se non una autodiagnosi, quanto meno un più preciso riconoscimento delle lesioni pigmentate sospette da sottoporre ad esame medico specialistico.
Attualmente la maggior parte dei melanomi viene diagnosticata in una fase clinica molto precoce con elevate probabilità di guarigione; questo risultato è stato ottenuto grazie ad una buona sensibilizzazione della comunità medica e della popolazione.
Al miglioramento diagnostico molto ha contribuito l’introduzione nella pratica clinica della dermatoscopia

La procedura chirurgica più banale e di primo impatto nelle diagnosi precoci è la biopsia escissionale incidendo la cute ad un minimo di tre millimetri di tessuto sano dal margine della lesione e si invia in anatomia patologica per eseguire esame istologico.



- La prevenzione è sicuramente l’arma migliore
- In media vengono valutate più di 15.000 persone all’anno presso il nostro servizio ambulatoriale.
Quando sottoporsi a una visita dei nevi?
Chiunque deve sottoporsi, almeno una volta nella vita, ad una visita specialistica con esame dermatoscopico di tutti i nevi; in particolare devono essere sensibilizzati alcuni soggetti a rischio:
- Chi ha avuto un familiare colpito da melanoma.
- Chi è chiaro di pelle, con capelli biondi o rossi ed occhi chiari.
- Chi ha molti nevi e/o numerose lentiggini.
- Chi ha la pelle invecchiata dal sole o ha fatto abuso di lampade.
Come avviene una visita dei nevi?
La dermatoscopia, o dermoscopia, microscopia cutanea di superficie, o microscopia ad epiluminescenza è una metodica semplice, non invasiva, in grado di fornire valide informazioni nello studio delle lesioni pigmentate in generale e del melanoma in particolare, permettendo l’osservazione in vivo di caratteri morfologici strutturali superficiali della cute non altrimenti apprezzabili.
La lesione viene quindi illuminata con una luce incidente ed esaminata con un microscopio manuale (dermatoscopio) o un sistema digitale di acquisizione di immagini che permettono un ingrandimento da 6 a 40 volte e talora fino a 100.
In molti casi l’approccio integrato clinico-dermatoscopico risolve i dubbi diagnostici. In altri casi il dubbio diagnostico non è risolto nemmeno dall’esame dermoscopico per cui risulta necessaria l’asportazione chirurgica con esame istologico della lesione.